
人工関節センターよりお知らせ
平成29年8月31日(木)発売の週刊文春誌上において当院人工関節 センターの活動内容が取り上げられることになりました。 人工関節センターの概要をご案内させて頂きます。
週間文春記事はこちらをご覧ください。
はじめに
近年の高齢化社会の到来により、また人工関節自体の耐久性、精度が向上した事により 本邦の人工関節置換術の手術件数は膝関節及び股関節共にこの10年で約2倍に増加したと報告されております(膝関節83000件、股関節55800件 -「人工関節ライフ」より-)。
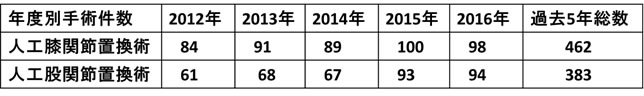
実際、当院でも下記の表に示しますように人工膝関節置換術、人工股関節置換術の 手術件数は増加を認めています。
これらの状況を鑑み、より集約的な治療の実践と術後の継続的な診療を目標として 当院では2017年4月から人工関節センターを開設致しました。
2012~2016年 人工関節置換術年度別手術件数
 当院の特徴としましては膝関節、股関節のどちらかに手術件数が偏ること無くほぼ均一に施行されている事や国内随一の手術件数を誇る当院の脊椎グループと密に連携してHip-Spine Syndrome(股関節-脊椎疾患)やKnee-Spine Syndrome(膝-脊椎疾患)の患者さんの治療を円滑に行っている事などが挙げられます。
当院の特徴としましては膝関節、股関節のどちらかに手術件数が偏ること無くほぼ均一に施行されている事や国内随一の手術件数を誇る当院の脊椎グループと密に連携してHip-Spine Syndrome(股関節-脊椎疾患)やKnee-Spine Syndrome(膝-脊椎疾患)の患者さんの治療を円滑に行っている事などが挙げられます。
また2016年1月より防衛医科大学校病院で17年間、一貫して股関節の手術を担当されていた吉原愛雄先生が常勤医として当院に赴任されました。
現在、当院では4人の関節専門医による診療体制が整っております。
人工関節センターの開設に至り今まで以上に地域の方々にはより身近に、 開業医の先生方にはより密に連携を取らせて頂き、当院人工関節センターのモットーである 「長期的な観点で低侵襲となる診療」、「安全で確実な手術」をより多くの方々に提供していきたいと思っております。
当院関節センターの特徴・一般編
「低侵襲」、「最小侵襲手術(MIS)」という概念は、一般的には皮膚や筋肉、軟部組織への負担を軽減すること、即ち術中の侵襲を押さえることを意味します。しかし長期的には、術中の侵襲を押さえるだけでなく、「安全で確実な手術」により術中術後の合併症の発生を防ぐことこそが患者さんにとって真の低侵襲につながります。当院人工関節センターでは、入念な術前計画の元に正確な手術を遂行し、術後合併症(トラブル)を長期間に渡って発生させない事、つまり「長期的な観点で低侵襲となる診療」を目標としています。
その為には術前(入院前)から手術、退院までの流れがしっかりと統一されている事、必要に応じた対策を講じられる事などが肝要となります。
1)全身状態の把握
手術の適応があると判断し、患者さんからも手術の希望があった場合には、まず術前検査を行います。安全に手術を受ける事が出来るか、耐術能の評価(手術に充分に耐えられる全身状態であるかどうか)を1人1人精査します。一般的な検査に加えて、50歳以上の方には心臓の超音波検査を行い循環器内科医師による心機能の 評価を実施しております。 また術後の肺塞栓症発生などの重篤な合併症を予防する為に術前より下肢全体の超音波検査も行い治療が必要な血栓が下肢に出来ていないかを確認します(下肢超音波検査は術後にも行います)。
評価を実施しております。 また術後の肺塞栓症発生などの重篤な合併症を予防する為に術前より下肢全体の超音波検査も行い治療が必要な血栓が下肢に出来ていないかを確認します(下肢超音波検査は術後にも行います)。
内科的な疾患が見つかった場合は必要に応じ内科治療を優先して頂きます。
2)クリティカルパスの導入
入院後は、術前準備→術後合併症の予防→リハビリテーション→退院の流れをクリティカルパスの導入により統一し、全ての患者さんに等しく質の高い医療を提供して参ります。
3)リハビリテーションの充実及びその期間の確保
 運動器の手術では、術後のリハビリテーションが肝要である事は言うまでもありません。 術後1日目から早期リハビリテーションを開始し、全身状態が落ち着きましたらリハビリテーション専門病棟に転棟して頂きます。広く明るいリハビリテーション室には50人を超えるスタッフ(理学療法士は28人)が勤務しております。1人につき1人の専任スタッフが 責任を持って1日2時間(朝と夕の1時間ずつ)、回復状況にあった、また患者さんの病状に即したリハビリテーションを実施しています。そのため術後2~3週間の早期退院を目指すことも可能になりますが、ご高齢の方は階段昇降が可能になるまで十分なリハビリテーションを受けていただいております。退院に対して不安のある患者さんの場合は、試験外出、外泊を重ねて頂き、その状況を踏まえて主治医との相談で退院日を決定します。
運動器の手術では、術後のリハビリテーションが肝要である事は言うまでもありません。 術後1日目から早期リハビリテーションを開始し、全身状態が落ち着きましたらリハビリテーション専門病棟に転棟して頂きます。広く明るいリハビリテーション室には50人を超えるスタッフ(理学療法士は28人)が勤務しております。1人につき1人の専任スタッフが 責任を持って1日2時間(朝と夕の1時間ずつ)、回復状況にあった、また患者さんの病状に即したリハビリテーションを実施しています。そのため術後2~3週間の早期退院を目指すことも可能になりますが、ご高齢の方は階段昇降が可能になるまで十分なリハビリテーションを受けていただいております。退院に対して不安のある患者さんの場合は、試験外出、外泊を重ねて頂き、その状況を踏まえて主治医との相談で退院日を決定します。
4) 股関節、膝関節に付随した脊椎疾患の診療も充実
現在、当院における整形外科スタッフは総勢17人。その内訳は関節グループ4人、 脊椎グループ13人で構成されております。膝、股関節は、骨盤を介して脊椎に連結しているため、膝関節疾患や股関節疾患は脊椎の病気を惹起することがあります。Hip(股)-Spine(脊椎) Syndromeや、Knee(膝)-Spine(脊椎)Syndromeと呼ばれています。当院では、充実した脊椎グループ医師により、これらに対する診療体制もしっかり整っております。
当院整形外科全スタッフはこちらより
http://www.murayama-hosp.jp/orthopedics/index.html
当院関節センターの特徴・手術編
1)回収式自己血輸血の実施
 手術中あるいは術後に生じた出血を丁寧に回収しております。そしてろ過、洗浄した血液を戻す装置を人工膝関節置換術、人工股関節置換術のどちらの手術でも採用しております。
手術中あるいは術後に生じた出血を丁寧に回収しております。そしてろ過、洗浄した血液を戻す装置を人工膝関節置換術、人工股関節置換術のどちらの手術でも採用しております。
この装置によって術後輸血が必要となる方は殆どいなくなりました。また必要に応じて術前に自分の血を貯める【貯血式自己血】も行っております。
2)関節専門医による手術
関節専門医4人の内、全員または3人で必ず手術にあたります。同じメンバーで手術を 遂行する事により手術の精度及び手術時間の短縮に寄与しております。
3)感染症対策
人工関節置換術を実施する上で重篤な合併症の一つに感染症があります。 当センターではクリーンルームの使用、充分な皮膚の洗浄・消毒時間の確保、防護服の着用、 ジェット洗浄機による創部洗浄、抗菌剤入りの縫合糸の使用等、徹底した感染症発生の予防策を行っております。これらの対策により、一般的に約1.0%と報告されている術後早期感染の発生率が直近の過去3年間(平成26年4月から平成29年3月まで)においては0.19%に押さえられました。 また先の手術時間の短縮も重要な感染症発生対策の一つであると考えております。
4)深部静脈血栓症(DVT)対策
 手術による侵襲や術後の下肢安静、脱水状態がウィルヒョウの3要素(血管内膜損傷、 血液のうっ滞、血液凝固能亢進)を来すため、下肢の人工関節置換術後は深部静脈血栓症(DVT)が発症しやすいとされております。特に人工膝関節置換術を施行された患者さんの約60%にDVTが合併しているとも報告されております。
手術による侵襲や術後の下肢安静、脱水状態がウィルヒョウの3要素(血管内膜損傷、 血液のうっ滞、血液凝固能亢進)を来すため、下肢の人工関節置換術後は深部静脈血栓症(DVT)が発症しやすいとされております。特に人工膝関節置換術を施行された患者さんの約60%にDVTが合併しているとも報告されております。
当センターでは予防対策として術中、術後のフットポンプの着用、術後2日目より抗凝固薬(血液をサラサラにする薬)の内服を行っています。さらに、術後3日目もしくは4日目に術前でも実施した下肢超音波検査を行い血栓の有無を調べます。
もし血栓が発生してしまった場合、直ぐに処置をする体制を整えております。
5)術後の疼痛対策
ほぼ全例の方に麻酔科専門医による硬膜外麻酔を実施します。脊椎麻酔(下半身麻酔) よりも少し軽い麻酔だと御想像下さい。特に痛みのピークである術後48時間までの痛みを軽減するように努めております。その他にも注射や座薬、内服薬等の併用も行います。痛みが強い時は遠慮せずに看護師、医師に御報告して頂いております。
人工関節センターのスタッフ及び外来担当曜日について
紹介状をお持ちで無く、初めて来院される場合は、ご都合の良い曜日の初診予約をお電話またはホームページからのオンラインにて、予約をお取り頂けますと幸いです。
専門ダイヤルは(042-561-1698)または(042-561-0965)まで。 受付時間は13時~17時です。
オンライン予約はhttp://www.murayama-hosp.jp/online/index.htmlになります。
紹介状をお持ちの方、または開業医の先生からのご紹介は 、当院地域連携室を通じて ご都合の良い曜日の再診担当曜日(地域連携枠)をご活用して下さい。
地域連携枠は代表番号(042-561-1221)におかけして頂き予約を取る事が可能です。 (※地域連携枠に関しましては随時ご対応をさせて頂いております。まずは御連絡を。)
関節センタースタッフ